
Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
Schizophrénie
Expert médical de l'article
Dernière revue: 04.07.2025
La schizophrénie est un trouble mental grave et chronique qui affecte la pensée, les émotions et le comportement. Les personnes atteintes de schizophrénie peuvent présenter divers symptômes, notamment des hallucinations auditives , un délire (pensées décousues ou dénuées de sens), une confusion temporelle et spatiale, et des troubles cognitifs. Ce trouble débute généralement au début de l'âge adulte, souvent à l'adolescence ou au début de l'âge adulte.
Les principales caractéristiques de la schizophrénie comprennent:
- Symptômes positifs: Ces symptômes comprennent des hallucinations auditives et visuelles, du délire (pensées et discours confus), des délires (croyances qui ne sont pas fondées sur la réalité) et des troubles de la pensée.
- Symptômes négatifs: Les symptômes négatifs comprennent l’apathie, le retrait social, l’anédonie (incapacité à ressentir du plaisir), l’apraxie (capacité altérée à effectuer des tâches quotidiennes) et la pauvreté de la parole.
- Désorganisation: La désorganisation implique des altérations de la capacité à maintenir une séquence logique de pensées et une fonction sociale et professionnelle normale.
- Symptômes cognitifs: Il s’agit de troubles des fonctions cognitives telles que la mémoire, l’attention et la planification.
Les causes de la schizophrénie ne sont pas encore entièrement comprises ni étudiées, mais on pense qu’elles peuvent inclure des facteurs génétiques, des déséquilibres neurochimiques dans le cerveau et des facteurs environnementaux tels que le stress, les drogues et l’exposition pendant la petite enfance.
Le traitement de la schizophrénie associe médicaments (psychopharmacothérapie) et interventions psychosociales (psychothérapie, réadaptation et soutien). L'objectif du traitement est de réduire les symptômes, d'améliorer la qualité de vie et de gérer la maladie. Un dépistage et un traitement précoces peuvent contribuer à atténuer les effets de la schizophrénie et à améliorer le pronostic.
Épidémiologie
En 2016, la prévalence mondiale standardisée selon l'âge de la schizophrénie était estimée à 0,28 % (indice de confiance à 95 %: 0,24–0,31). La maladie débute à l'adolescence et au début de l'âge adulte, avec un pic de prévalence vers 40 ans et une baisse chez les personnes plus âgées. Aucune différence de prévalence n'a été observée entre les sexes.[ 4 ]
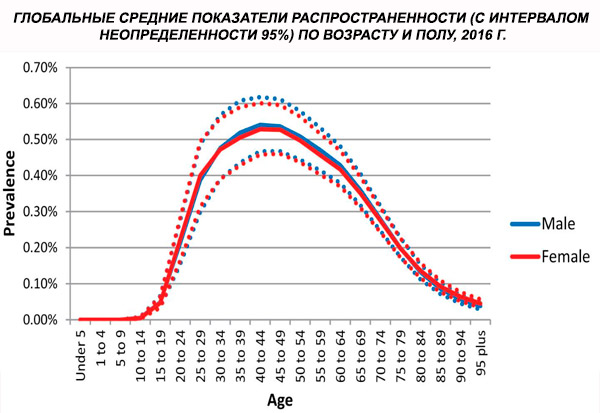
À l’échelle mondiale, la prévalence des cas est passée de 13,1 (IC à 95 %: 11,6–14,8) millions en 1990 à 20,9 (IC à 95 %: 18,5–23,4) millions de cas en 2016. Tranche d’âge 25–54 ans.
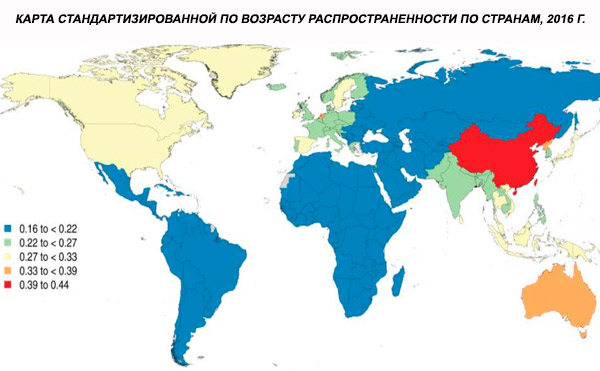
La prévalence mondiale de la schizophrénie est d'environ 1 %. Les taux sont similaires chez les hommes et les femmes et relativement constants d'une culture à l'autre. La prévalence est plus élevée dans les classes socio-économiques défavorisées des villes, probablement en raison des effets invalidants du chômage et de la pauvreté. De même, la prévalence plus élevée chez les personnes seules pourrait refléter l'effet de la maladie ou de ses précurseurs sur le fonctionnement social. L'âge moyen d'apparition est d'environ 18 ans chez les hommes et 25 ans chez les femmes. La schizophrénie débute rarement pendant l'enfance, mais peut survenir au début de l'adolescence et à la fin de l'âge adulte (parfois appelée paraphrénie).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Facteurs de risque
L'avènement des psychotropes et des méthodes neurochimiques modernes hautement sensibles a permis d'établir un lien entre le fonctionnement du système nerveux central et les troubles mentaux. La recherche sur les mécanismes d'action des psychotropes a permis d'émettre plusieurs hypothèses sur le rôle de certains neurotransmetteurs dans la pathogénèse de la psychose et de la schizophrénie. Ces hypothèses suggéraient l'implication de la dopamine, de la noradrénaline, de la sérotonine, de l'acétylcholine, du glutamate, de plusieurs neuromodulateurs peptidiques et/ou de leurs récepteurs dans la pathogénèse de ces troubles. L'hypothèse dopaminergique de la schizophrénie est restée dominante pendant plus d'un quart de siècle.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamine
Les psychostimulants, dont la cocaïne, les amphétamines et le méthylphénidate, activent le système dopaminergique cérébral. Leur abus peut provoquer une psychose paranoïaque, rappelant les symptômes positifs de la schizophrénie. Chez les patients schizophrènes, les psychostimulants peuvent provoquer une exacerbation de la psychose. À l'inverse, il existe des preuves solides que l'action des neuroleptiques classiques est associée au blocage des récepteurs de la dopamine. Premièrement, la plupart des neuroleptiques classiques peuvent provoquer des effets secondaires extrapyramidaux, pouvant entraîner la mort des neurones dopaminergiques (comme dans la maladie de Parkinson, par exemple). Deuxièmement, des études de liaison aux récepteurs ont révélé une relation entre l'efficacité clinique des neuroleptiques classiques et leur affinité pour les récepteurs dopaminergiques D2. De plus, il s'est avéré que l'activité antipsychotique des neuroleptiques ne dépend pas de leur interaction avec d'autres récepteurs: muscariniques, alpha-adrénergiques, histaminiques ou sérotoninergiques. Tout cela donne lieu à l’hypothèse que les symptômes de la schizophrénie sont causés par une stimulation excessive des récepteurs de la dopamine, vraisemblablement dans les zones cortico-limbiques du cerveau. [ 21 ]
Cependant, le point faible de l'hypothèse dopaminergique de la schizophrénie réside dans le fait que l'effet sur les récepteurs dopaminergiques affecte principalement les symptômes positifs et a peu d'effet sur les symptômes négatifs et les troubles cognitifs. De plus, il n'a pas été possible d'établir un défaut primaire de la transmission dopaminergique dans la schizophrénie, les chercheurs ayant obtenu des résultats différents lors de l'évaluation fonctionnelle du système dopaminergique. Les résultats de la détermination du taux de dopamine et de ses métabolites dans le sang, l'urine et le liquide céphalorachidien n'ont pas été concluants en raison du volume important de ces environnements biologiques, ce qui a permis d'écarter d'éventuels changements associés à un dysfonctionnement limité du système dopaminergique dans la schizophrénie.
L'augmentation du nombre de récepteurs dopaminergiques dans le noyau caudé chez les patients schizophrènes peut également être considérée comme une confirmation de l'hypothèse dopaminergique. Cependant, l'interprétation de ces modifications est difficile et elles pourraient être moins une cause qu'une conséquence de la maladie. [ 22 ] Une approche plus informative pour évaluer l'état du système dopaminergique repose sur l'utilisation de ligands qui interagissent sélectivement avec les récepteurs D2 et permettent de déterminer leur capacité de liaison. En comparant le nombre de récepteurs occupés avant et après l'administration du médicament, il est possible d'estimer le rapport entre la libération et la recapture de dopamine. Deux études récentes utilisant la tomographie par émission de positons (TEP), fondées sur cette technique, ont fourni la première preuve directe de la véracité de la théorie hyperdopaminergique de la schizophrénie. [ 23 ], [ 24 ]
La mesure de la dopamine et de ses métabolites dans le tissu cérébral lors de l'autopsie peut également être importante. Cependant, comme les cellules se désintègrent après la mort, les concentrations tissulaires réelles de dopamine sont souvent difficiles à déterminer. De plus, l'administration d'antipsychotiques peut également influencer les résultats des études biochimiques post-mortem. Malgré ces limites méthodologiques, les études post-mortem ont révélé des différences neurochimiques dans le cerveau des patients schizophrènes et des témoins. Par exemple, l'autopsie du cerveau de patients schizophrènes a révélé des concentrations élevées de dopamine dans l'amygdale gauche (partie du système limbique). Ce résultat a été confirmé par plusieurs études et il est peu probable qu'il s'agisse d'un artefact (les modifications étant latéralisées). Une augmentation du nombre de récepteurs dopaminergiques postsynaptiques a également été rapportée dans le cerveau de patients schizophrènes n'ayant pas reçu de traitement antipsychotique. Ces données confirment que l'augmentation du nombre de récepteurs n'est pas une conséquence du traitement médicamenteux. De plus, il existe des preuves d’une augmentation du nombre de récepteurs de la dopamine D4 dans certaines zones du cerveau, que le patient prenne ou non des neuroleptiques.
Cependant, l'hypothèse dopaminergique ne permet pas d'expliquer le développement des manifestations abuliques et anhédoniques de la schizophrénie. Comme mentionné précédemment, l'ensemble des symptômes négatifs semble relativement indépendant des symptômes positifs. Il est intéressant de noter que les agonistes des récepteurs dopaminergiques peuvent influencer positivement les symptômes négatifs, tandis que les antagonistes des récepteurs favorisent leur développement chez l'homme et les modélisent chez l'animal de laboratoire. Ainsi, bien que des taux élevés de dopamine dans le cortex cingulaire antérieur et d'autres structures limbiques puissent en partie provoquer des symptômes psychotiques positifs, les symptômes négatifs pourraient résulter d'une diminution de l'activité du système dopaminergique dans le cortex préfrontal. C'est peut-être la raison pour laquelle il est difficile de créer un antipsychotique qui corrigerait simultanément l'hyperfonctionnement dopaminergique dans certaines zones du cerveau et leur hypofonctionnement dans d'autres.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Hypothèse glutamatergique du développement de la schizophrénie
Le glutamate est le principal neurotransmetteur excitateur du cerveau. Son rôle potentiel dans la pathogenèse de la schizophrénie a suscité un intérêt croissant suite aux données sur le complexe récepteur N-MemuA-D-acuapmame (NMDA), principal sous-type de récepteurs du glutamate. Des études récentes sur les interactions entre les systèmes glutamatergique, dopaminergique et GABAergique du cerveau ont montré que la phencyclidine, administrée de manière aiguë et chronique, est un psychotomimétique bloquant de manière non compétitive le canal ionique du récepteur NMDA. L'administration aiguë de phencyclidine produit des effets similaires aux symptômes positifs, négatifs et cognitifs de la schizophrénie. De plus, des cas d'exacerbation prolongée de la psychose chez des patients schizophrènes confirment les propriétés psychotomimétiques de la phencyclidine. L'administration prolongée de phencyclidine induit un déficit dopaminergique dans le cortex préfrontal, susceptible d'être responsable du développement de symptômes négatifs. De plus, la phencyclidine et son analogue, la kétamine, affaiblissent la transmission glutamatergique. L'observation de symptômes schizophrènes chez les consommateurs de phencyclidine est confirmée par des études menées sur des volontaires sains, chez lesquels la kétamine a induit des symptômes transitoires, légers, positifs, négatifs et cognitifs, caractéristiques de la schizophrénie. Comme la phencyclidine, la kétamine a induit une distorsion de la perception. Ainsi, le déficit glutamatergique provoque les mêmes symptômes que l'état hyperdopaminergique, qui ressemblent aux manifestations de la schizophrénie. Les neurones glutamatergiques sont capables de supprimer l'activité des neurones dopaminergiques via les récepteurs NMDA (directement ou via les neurones GABAergiques), ce qui pourrait expliquer le lien entre le système glutamatergique et la théorie dopaminergique de la schizophrénie. Ces données étayent l'hypothèse liant la schizophrénie à une insuffisance des systèmes glutamatergiques. Par conséquent, les composés activant le complexe récepteur NMDA pourraient être efficaces dans la schizophrénie. [ 32 ], [ 33 ]
La difficulté de développer des médicaments stimulant le système glutamatergique réside dans l'effet neurotoxique d'une activité glutamatergique excessive. Cependant, l'activation du complexe récepteur NMDA via son site glycine par la glycine elle-même ou la D-cyclosérine a été rapportée comme pouvant atténuer les symptômes négatifs chez les patients schizophrènes, ce qui constitue un excellent exemple d'application pratique possible de l'hypothèse glutamatergique.
L'hypothèse glutamatergique représente une avancée majeure dans l'étude des troubles biochimiques de la schizophrénie. Jusqu'à récemment, les études neurochimiques de la schizophrénie se limitaient à l'étude des mécanismes d'action des neuroleptiques, développés empiriquement. Avec l'amélioration des connaissances sur l'organisation neuronale du cerveau et les propriétés des neurotransmetteurs, il est devenu possible d'élaborer une théorie physiopathologique, puis de créer de nouveaux médicaments sur cette base. Les diverses hypothèses actuelles sur l'origine de la schizophrénie laissent espérer une accélération du développement de nouveaux médicaments à l'avenir.
Autres hypothèses sur les neurotransmetteurs et les neuromodulateurs pour le développement de la schizophrénie
La riche innervation sérotoninergique du cortex frontal et du système limbique, ainsi que la capacité des systèmes sérotoninergiques cérébraux à moduler l'activité des neurones dopaminergiques et à participer à la régulation d'un large éventail de fonctions complexes, ont conduit de nombreux chercheurs à conclure que la sérotonine joue un rôle important dans la pathogenèse de la schizophrénie. L'hypothèse selon laquelle un excès de sérotonine peut provoquer des symptômes positifs et négatifs est particulièrement intéressante. [ 34 ] Cette théorie concorde avec la capacité de la clozapine et d'autres neuroleptiques de nouvelle génération bloquant les récepteurs de la sérotonine à supprimer les symptômes positifs chez les patients atteints de maladies chroniques résistantes aux neuroleptiques classiques. Cependant, plusieurs études ont remis en question la capacité des antagonistes des récepteurs de la sérotonine à réduire les symptômes négatifs associés à la psychose, à la dépression ou aux effets secondaires de la pharmacothérapie. Ces médicaments n'ont pas été officiellement approuvés comme traitement des principaux symptômes négatifs qui constituent le trouble sous-jacent de la schizophrénie. Cependant, l'idée que les antagonistes des récepteurs de la sérotonine (en particulier 5-HT2a) pourraient être efficaces a joué un rôle majeur dans le développement des neuroleptiques de nouvelle génération. L'avantage des antagonistes combinés des récepteurs D2 et 5-HT2 réside probablement dans une incidence moindre d'effets secondaires extrapyramidaux plutôt que dans une activité antipsychotique plus élevée. Cependant, comme cela améliore l'observance (la volonté des patients à coopérer), le traitement est plus efficace.
Des hypothèses existent également quant à l'importance du dysfonctionnement des systèmes noradrénergiques dans la schizophrénie. On suppose que l'anhédonie est l'une des manifestations les plus caractéristiques de la schizophrénie, qui se caractérise par une incapacité à recevoir satisfaction et à éprouver du plaisir. D'autres symptômes déficitaires pourraient être associés à un dysfonctionnement du système de renforcement noradrénergique. Cependant, les résultats des études biochimiques et pharmacologiques testant cette hypothèse se sont révélés contradictoires. Comme pour les hypothèses dopaminergiques et sérotoninergiques, on suppose que dans la schizophrénie, une diminution et une augmentation de l'activité des systèmes noradrénergiques peuvent survenir.
Hypothèses générales sur le développement de la schizophrénie
Français Les recherches futures sur la schizophrénie seront probablement guidées par des modèles complexes basés sur une synthèse d'hypothèses neuroanatomiques et neurochimiques. Un exemple d'une telle approche est une théorie qui prend en compte le rôle des systèmes de neurotransmetteurs dans la perturbation des connexions entre le cortex, les noyaux gris centraux et le thalamus, qui forment les circuits neuronaux sous-corticaux-thalamocorticaux. Le cortex cérébral, par des projections glutamatergiques vers les noyaux gris centraux, facilite la mise en œuvre d'actions sélectionnées tout en en supprimant d'autres. [ 35 ] Les neurones glutamatergiques stimulent les neurones GABAergiques et cholinergiques intercalés, qui à leur tour suppriment l'activité des neurones dopaminergiques et d'autres neurones. L'étude des mécanismes neuroanatomiques et neurochimiques des circuits corticaux-sous-corticaux considérés dans ce modèle a servi de point de départ à la création de nouvelles hypothèses sur la pathogénèse de la schizophrénie. Ces modèles facilitent la recherche de cibles de neurotransmetteurs pour de nouveaux médicaments et expliquent également certaines des caractéristiques de l’action de médicaments existants, tels que la phencyclidine, dans la schizophrénie.
Un modèle neuroanatomique moderne a été proposé par Kinan et Lieberman (1996) pour expliquer l'action particulière des antipsychotiques atypiques (comme la clozapine ) par rapport aux agents conventionnels (par exemple, l'halopéridol ). Selon ce modèle, l'action particulière de la clozapine s'explique par son action très spécifique sur le système limbique sans affecter l'activité des neurones striataux, tandis que les antipsychotiques classiques ont un effet significatif sur la fonction striatale. D'autres antipsychotiques aux propriétés similaires (par exemple, l'olanzapine ) pourraient également présenter un avantage par rapport aux agents conventionnels. Les antipsychotiques plus récents (par exemple, la rispéridone et le sertindole ) ne sont pas aussi limités au système limbique que la clozapine, mais ils se comparent favorablement aux antipsychotiques classiques dans la mesure où ils sont moins susceptibles de provoquer des troubles neurologiques aux doses thérapeutiques. Les recherches sur la validité de cette hypothèse et d'autres se poursuivront à mesure que de nouveaux agents aux actions pharmacologiques et cliniques similaires seront disponibles.
Pathogénèse
Les patients atteints de schizophrénie se voient prescrire certains groupes de médicaments, mais le choix du médicament est souvent déterminé non pas tant par le diagnostic que par les symptômes du patient et la nature de leur combinaison.
Bien que la distorsion perceptive et la désorganisation comportementale soient des symptômes différents, ils répondent aux mêmes médicaments, les antagonistes des récepteurs de la dopamine D2. [ 36 ], [ 37 ] Cela justifie de considérer ces deux complexes de symptômes ensemble lors de la discussion sur la thérapie antipsychotique.
Les mécanismes de développement des symptômes négatifs dans la schizophrénie sont associés à une diminution de l'activité du système dopaminergique dans le cortex préfrontal, et non à son hyperfonctionnement dans les structures limbiques, supposé sous-jacent à la psychose. À cet égard, des inquiétudes se font jour quant à l'aggravation des symptômes négatifs par les médicaments antipsychotiques. [ 38 ], [ 39 ], [ 40 ] Parallèlement, les agonistes des récepteurs de la dopamine peuvent atténuer les symptômes négatifs, mais provoquer des symptômes positifs. Les symptômes négatifs comptent parmi les principales manifestations de la schizophrénie et se caractérisent par des troubles persistants de la sphère émotionnelle et volitive. Jusqu'à présent, aucun médicament ne permettait de réduire de manière démontrable ces manifestations essentielles de la maladie. Cependant, des essais cliniques sur des antipsychotiques atypiques ont montré qu'ils pouvaient réduire la gravité des symptômes négatifs, évaluée à l'aide d'échelles d'évaluation. Les échelles SANS, BPRS et PANSS contiennent des éléments évaluant l'activité scolaire ou professionnelle, la limitation des contacts sociaux et le détachement émotionnel. Ces symptômes peuvent être considérés comme des manifestations générales de la maladie, diminuant avec l'affaiblissement de la psychose, mais peuvent également être associés aux effets secondaires des neuroleptiques (par exemple, bradykinésie et effet sédatif) ou à la dépression (par exemple, anhédonie). Ainsi, un patient présentant des délires paranoïaques prononcés sous traitement neuroleptique peut devenir plus sociable et moins méfiant, et ses réactions émotionnelles peuvent s'intensifier à mesure que les symptômes paranoïaques régressent. Cependant, tout cela doit être considéré comme un affaiblissement des symptômes négatifs secondaires, et non comme le résultat d'une diminution des troubles affectifs-volontaires primaires.
Français De nombreux tests neuropsychologiques qui évaluent l'attention et le traitement de l'information et impliquent une interprétation neuroanatomique révèlent des changements chez les patients atteints de schizophrénie. Les troubles cognitifs chez les patients atteints de schizophrénie ne sont pas directement liés aux principaux symptômes de la maladie et restent généralement stables même avec une régression significative des symptômes psychotiques. [ 41 ], [ 42 ] Les troubles cognitifs, ainsi que les symptômes négatifs primaires, sont apparemment l'une des causes importantes de l'inadaptation persistante et de la diminution de la qualité de vie. L'absence d'effet des neuroleptiques typiques sur ces manifestations centrales de la maladie peut expliquer un niveau d'invalidité aussi élevé chez les patients, malgré la capacité des neuroleptiques à supprimer efficacement les symptômes psychotiques et à prévenir leurs rechutes.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Symptômes schizophrénies
Le concept de schizophrénie en tant que maladie unique est apparu au début du XXe siècle, lorsqu'Emil Kraepelin a suggéré que la paranoïa, l'hébéphrénie et la catatonie n'étaient pas des maladies distinctes, mais des manifestations de la démence précoce. Il a également clairement distingué cette forme de maladie mentale de la psychose maniaco-dépressive. Cela est devenu possible après qu'un nombre significatif de cas de maladie mentale ont été liés à la syphilis, ce qui a permis de les distinguer du reste des patients atteints de troubles mentaux. La découverte de l'étiologie, du traitement et de la prévention de la neurosyphilis a été l'une des grandes avancées de la science médicale et a permis d'espérer que les causes des principaux troubles mentaux seraient enfin identifiées.
Eugen Bleuler (1950) a proposé le nouveau terme « schizophrénie » en remplacement de celui précédemment utilisé de « démence précoce », arguant que le phénomène psychopathologique fondamental caractéristique de cette maladie était la dissociation (« clivage ») – à la fois « au sein » du processus de pensée et entre les pensées et les émotions. Le terme « schizophrénie » était une expression de ce concept et, à son tour, a eu un impact significatif sur son développement ultérieur. Les formes classiques de schizophrénie (par exemple, hébéphrénique, paranoïaque, catatonique, simple), auxquelles ont ensuite été ajoutées les formes schizo-affective et latente, sont encore couramment diagnostiquées en pratique clinique à des fins descriptives, bien qu'une tendance récente ait été observée à transformer la terminologie psychiatrique sous l'influence des nomenclatures américaines officielles DSM-III et DSM-IV. Cependant, l'identification des formes individuelles de schizophrénie s'est avérée inefficace pour développer une thérapie différenciée ou étudier l'étiologie et la pathogénèse.
La CIM-10 énumère les symptômes suivants de la schizophrénie: délires (bizarres, grandioses ou persécutoires), troubles de la pensée (flux de pensées intermittent ou illogique ou discours incompréhensible), troubles de la perception (hallucinations, sentiments de passivité, idées de référence), troubles de l'humeur, troubles du mouvement (catatonie, agitation, stupeur), déclin de la personnalité et diminution du fonctionnement.
Au cours de la vie, la schizophrénie se développe chez 0,28 % des personnes (95 % UI: 0,24–0,31). Durant l'enfance, les symptômes se manifestent par un affaiblissement de la motivation et des réactions émotionnelles. Par la suite, le sens de la réalité est altéré, et la perception et la pensée s'écartent considérablement des normes culturelles, ce qui se manifeste généralement par des délires et des hallucinations auditives. Des hallucinations visuelles et somatiques, ainsi qu'une désorganisation de la pensée et du comportement sont également fréquentes.
La psychose associée à une altération du sens de la réalité se manifeste généralement chez les hommes âgés de 17 à 30 ans et chez les femmes de 20 à 40 ans. L'évolution et l'issue des troubles psychotiques sont très variables. Chez certains patients (environ 15 à 25 %), le premier épisode psychotique se termine par une rémission complète, et au cours des 5 années suivantes, aucun trouble psychotique n'est observé (cependant, lors des observations ultérieures, la proportion de ces patients diminue). Chez d'autres patients (environ 5 à 10 %), des troubles psychotiques prononcés persistent sans rémission pendant de nombreuses années. Chez la majorité des patients, après le premier épisode psychotique, une rémission partielle est observée, suivie d'exacerbations périodiques des symptômes psychotiques.
En général, alors que la gravité des troubles psychotiques atteint un plateau 5 à 10 ans après le premier épisode, l'appauvrissement émotionnel-volontaire persiste plus longtemps. [ 53 ] La progression des symptômes de la schizophrénie est souvent une conséquence de l'augmentation des troubles primaires associés à la schizophrénie. Ceux-ci comprennent l'autisme, la perte de capacité de travail, les troubles d'apprentissage et une faible estime de soi et des autres. En conséquence, les patients sont laissés seuls, incapables de trouver du travail et soumis au stress, ce qui peut provoquer une exacerbation des symptômes et une augmentation de leur déficience fonctionnelle. De plus, le diagnostic de schizophrénie lui-même continue de générer une réaction négative chez les autres, ce qui limite encore davantage les capacités du patient. Bien qu'avec l'âge, les symptômes de la schizophrénie aient tendance à s'affaiblir et que l'état fonctionnel s'améliore souvent, cela ne peut pas compenser les années de vie perdues pour le patient et les opportunités manquées.
La relation entre l'activité criminelle et la schizophrénie
Dans leur étude du registre de Camberwell, Wessely et al. ont cherché à répondre à la question: « La schizophrénie est-elle associée à un risque et à une fréquence accrus de délinquance? » Ils ont conclu que les personnes atteintes de schizophrénie, bien que généralement considérées comme ne présentant pas de risque accru de comportement criminel, présentent un risque plus élevé que les autres troubles mentaux de condamnation pour infractions violentes. On observait un risque accru de violence et donc de condamnation pour violence chez les personnes atteintes de psychose, mais cette association était moins évidente en l'absence de toxicomanie comorbide. Dans une étude de l'Office for National Statistics sur la morbidité psychiatrique chez les détenus, la prévalence de la psychose fonctionnelle au cours de l'année étudiée était de 7 % chez les hommes condamnés, de 10 % chez les hommes en détention provisoire non condamnés et de 14 % chez les femmes détenues, contre un chiffre comparable de 0,4 % dans la population générale. Les résultats de cette étude pourraient nécessiter une révision des conclusions précédentes, car il est hautement improbable que les différences de taux de troubles mentaux entre les populations carcérales et la population générale de cette taille puissent s'expliquer par la partialité des tribunaux à condamner les personnes atteintes de troubles mentaux. Bien entendu, ces résultats n'indiquent en aucun cas un lien de cause à effet entre criminalité et psychose, mais seulement une association.
Français L'association de la schizophrénie aux crimes violents a généralement reçu plus d'attention que l'association de la schizophrénie à d'autres crimes. [ 54 ], [ 55 ] L'analyse de la recherche sur le sujet par Taylor conclut que chez les personnes atteintes de schizophrénie et condamnées pour des crimes violents, les actes violents surviennent en très grande majorité après le début de la maladie. Une étude sur le premier épisode de schizophrénie montre que parmi les patients ayant subi un premier épisode, plus d'un tiers avaient eu un comportement violent au cours du mois précédant l'admission, y compris un comportement potentiellement mortel et un comportement sexuel bizarre. Bon nombre de ces patients avaient eu des contacts avec la police avant leur première admission, mais peu ont été inculpés après leur admission. Taylor a étudié la possibilité de schizophrénie dans un échantillon consécutif de détenus en détention provisoire à la prison de Brixton. La prévalence des condamnations pour crimes violents parmi les personnes atteintes de schizophrénie était d'environ 12 % à 13 %. Environ 5 % à 8 % des témoins ont été condamnés pour des crimes violents. Selon un rapport de l'Enquête nationale confidentielle sur les homicides commis par des personnes atteintes de maladie mentale, 5 % des personnes reconnues coupables d'homicide présentaient des symptômes de psychose. Contrairement aux idées reçues sur les personnes atteintes de psychose, la victime est le plus souvent un membre de la famille plutôt qu'un inconnu (un résultat plus général pour les comportements violents dans un échantillon communautaire de l'étude de Steadman et al.).
Certains symptômes spécifiques de la schizophrénie sont associés à la violence. Ainsi, Virkkunen, étudiant un groupe de patients schizophrènes en Finlande coupables d'épisodes violents graves et un groupe d'incendiaires, a constaté qu'un tiers d'entre eux commettaient des crimes directement liés à des hallucinations ou des délires; les deux tiers restants les commettaient en raison de problèmes causés par le stress familial. Les symptômes de menace/perte de contrôle sur la situation sont directement associés à la violence. Face à des symptômes qui détruisent le sentiment d'autonomie personnelle et la capacité d'influencer la situation, les patients peuvent considérer leurs actions pour contrer les menaces qui leur sont liées comme justifiées (« rationalité dans l'irrationalité »).
Les patients psychotiques délirants qui commettent des actes violents en raison de leurs idées diffèrent des patients non violents par leur préoccupation des preuves à l'appui de leurs idées, leur conviction que ces preuves ont été trouvées et les changements affectifs, en particulier la dépression, la colère ou la peur, associés à leur préoccupation délirante. Dans les études de Brixton menées par Taylor et al., les délires de passivité, les délires religieux et les délires d'influence étaient significativement plus associés aux actes violents.
Le risque associé aux symptômes actifs de la schizophrénie, notamment les symptômes de menace/perte de contrôle, est fortement accru par la toxicomanie. Le rôle de ce dernier facteur est mis en évidence par l'étude de Steadman et al.: après contrôle de ce facteur, le taux de violence chez les patients psychiatriques récemment sortis n'était pas supérieur à celui de la population générale. Les hallucinations associées à la maladie sont le plus souvent associées à la violence s'il s'agit d'hallucinations commandées, ou si des goûts et des odeurs faussement perçus sont interprétés comme des « preuves » de délires de contrôle. Le rôle d'un développement anormal de la personnalité dans la commission de crimes par les personnes atteintes de schizophrénie est moins bien compris (qu'il s'agisse d'une affection comorbide ou d'une conséquence de la maladie).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Théories sur les symptômes de la schizophrénie
Français Le concept original de la schizophrénie comme une maladie neurodégénérative à début précoce et à progression régulière (démence précoce) est actuellement rejeté. Les hypothèses modernes considèrent la schizophrénie comme une maladie neurodéveloppementale associée à un développement altéré du système nerveux et progressant seulement dans les premières années, mais pas tout au long de la vie, ce qui est plus cohérent avec les observations cliniques. [ 60 ], [ 61 ] La théorie dysontogénétique de la schizophrénie nous permet de comprendre le rôle des facteurs étiologiques établis. Les facteurs de risque de schizophrénie, tels qu'une naissance en hiver, des antécédents familiaux positifs, une grossesse et un accouchement compliqués, peuvent perturber le développement cérébral, formant précocement une prédisposition à la maladie. Les observations d'enfants présentant une prédisposition héréditaire, par exemple ceux nés de mères souffrant de schizophrénie, ont révélé un lien entre la présence de troubles moteurs, cognitifs et affectifs et le développement ultérieur d'une psychose. La question de savoir si la psychose résulte de la progression de la maladie durant l'enfance et l'adolescence ou si elle survient lorsqu'une prédisposition apparue dans la petite enfance, mais restée stable, se manifeste à l'adolescence, dans un contexte de stress psychologique accru, fait débat. Ces théories ne s'excluent pas mutuellement, car elles suggèrent toutes deux l'apparition précoce de symptômes légers et le développement ultérieur d'une psychose déclarée. Il convient de noter qu'une fois la maladie atteinte, ni les méthodes de neuroimagerie, ni les recherches neuropsychologiques, ni l'observation clinique, ni, enfin, les données pathomorphologiques, n'indiquent une progression ultérieure de la maladie.
La plupart des patients atteints de schizophrénie continuent de présenter des symptômes négatifs tout au long de leur vie, et l'augmentation de l'inadaptation sociale peut être une conséquence de la relation entre le patient et la société. [ 62 ] Cela peut s'expliquer à un niveau très basique, par exemple, en considérant le problème de l'emploi. Après un épisode psychotique, il est difficile pour le patient de retourner à sa vie et à son ancien métier. Même en l'absence de tout symptôme, les employeurs, les collègues, les amis et la famille ne le considèrent pas comme une personne capable. Le taux de chômage chez les patients atteints de schizophrénie atteint 80 %, bien qu'une proportion significative d'entre eux conservent leur capacité de travail. L'importance de ce facteur est bien démontrée dans les études sur les cultures sociocentriques des pays en développement, où les patients atteints de schizophrénie peuvent maintenir leur statut social et professionnel dans un environnement nettement moins stressant. Dans ces pays, la maladie a une évolution plus bénigne. Une discussion détaillée de l'étiologie et des fondements neurobiologiques de la schizophrénie est fournie par Carpenter et Buchanan, Waddington.
Il a été noté depuis longtemps que les patients atteints de schizophrénie sont très hétérogènes en ce qui concerne la nature du début de la maladie, les principaux symptômes, l'évolution, l'efficacité du traitement et l'issue. En 1974, une hypothèse alternative a été proposée (Strauss et al., 1974), basée sur des données d'observations cliniques transversales et prolongées, qui indiquent une relative indépendance entre les symptômes psychotiques positifs, les symptômes négatifs et une violation des relations interpersonnelles. L'essence de l'hypothèse est que ces groupes de symptômes ont une base psychopathologique indépendante et ne représentent pas les manifestations d'un processus physiopathologique unique. [ 63 ] Au cours de la période d'observation, une forte corrélation a été notée entre la gravité des symptômes psychopathologiques liés à un groupe, et, inversement, aucune corrélation n'a été observée entre la gravité des symptômes liés à différents groupes. Ces données ont été confirmées dans de nombreuses études, mais avec un ajout. Il s'est avéré que les hallucinations et les délires sont étroitement liés, mais ne sont pas corrélés à d'autres symptômes positifs (par exemple, une désorganisation de la pensée et du comportement). Actuellement, il est généralement admis que les principales manifestations de la schizophrénie comprennent une distorsion du sens de la réalité, une désorganisation de la pensée et du comportement, des symptômes négatifs et des troubles cognitifs. Les symptômes négatifs de la schizophrénie comprennent un affaiblissement des réactions émotionnelles et de leurs manifestations externes, une pauvreté de l'élocution et une diminution de la motivation sociale. Kraepelin a précédemment décrit ces manifestations comme un « tarissement de la source de la volonté ». Les différences entre les groupes de symptômes sont extrêmement importantes lors de la prescription d'un traitement pharmacologique. D'autres manifestations cliniques importantes d'un point de vue thérapeutique comprennent la dépression, l'anxiété, l'agressivité et l'hostilité, ainsi que les comportements suicidaires.
Pendant de nombreuses années, l'effet des médicaments dans la schizophrénie a été évalué principalement par leur effet sur les symptômes psychotiques ou des paramètres associés, tels que la durée d'hospitalisation ou la rémission. Avec la reconnaissance de l'indépendance relative des différents groupes de symptômes, une évaluation complète de l'effet du traitement sur chacun de ces groupes est devenue la norme. Il s'est avéré que le traitement antipsychotique standard n'a pratiquement aucun effet sur les troubles cognitifs et les symptômes négatifs de la schizophrénie. [ 64 ] Cependant, ces deux groupes de symptômes peuvent avoir une influence décisive sur la gravité de l'état du patient et sa qualité de vie. La prise de conscience des limites de la pharmacothérapie traditionnelle est devenue un moteur pour le développement de nouveaux agents pour le traitement de ces manifestations de la schizophrénie.
La schizophrénie est une maladie chronique qui peut évoluer en plusieurs poussées, bien que la durée et les caractéristiques de ces poussées puissent varier. Les patients atteints de schizophrénie ont tendance à développer des symptômes psychotiques 12 à 24 mois avant de consulter. La période prémorbide peut inclure des compétences sociales normales ou altérées, une légère désorganisation cognitive ou des distorsions perceptives, une diminution de la capacité à éprouver du plaisir (anhédonie) et d'autres difficultés généralisées d'adaptation. Ces symptômes peuvent être subtils et n'être reconnus qu'a posteriori, ou être plus prononcés et se traduire par une altération du fonctionnement social, scolaire et professionnel. Des symptômes subcliniques peuvent être présents pendant la période prodromique, notamment un repli sur soi ou un isolement, de l'irritabilité, une méfiance, des pensées inhabituelles, des distorsions perceptives et une désorganisation. L'apparition de la maladie (délires et hallucinations) peut être soudaine (sur plusieurs jours ou semaines) ou lente et progressive (sur plusieurs années). L'évolution de la schizophrénie peut être épisodique (avec des exacerbations et des rémissions évidentes) ou continue; le déficit fonctionnel a tendance à s'aggraver. À la phase tardive de la maladie, les symptômes peuvent être stables et le degré d'invalidité peut se stabiliser, voire diminuer.
En général, les symptômes de la schizophrénie peuvent être classés en symptômes positifs, négatifs, cognitifs et désorganisationnels. Les symptômes positifs se caractérisent par un excès ou une distorsion des fonctions normales; les symptômes négatifs se caractérisent par une diminution ou une perte de ces fonctions. Les symptômes désorganisationnels incluent des troubles de la pensée et des comportements inappropriés. Les symptômes cognitifs sont des troubles du traitement de l'information et des difficultés à résoudre des problèmes. Le tableau clinique peut inclure des symptômes appartenant à l'une ou à l'ensemble de ces catégories.
Les symptômes positifs de la schizophrénie peuvent être classés en délires et hallucinations, ou troubles de la pensée et comportements inappropriés. Les délires sont de fausses croyances. Dans les délires de persécution, le patient se croit harcelé, suivi ou trompé. Dans les délires de référence, le patient croit que des passages de livres, de journaux, des paroles de chansons ou d'autres indices extérieurs sont pertinents pour lui. Dans les délires d'insertion ou de retrait de pensées, le patient croit que d'autres personnes peuvent lire dans ses pensées, que ses pensées lui sont transmises par d'autres, ou que des pensées et des impulsions lui sont implantées par des forces extérieures. Les hallucinations peuvent être auditives, visuelles, olfactives, gustatives ou tactiles, mais les hallucinations auditives sont de loin les plus fréquentes. Le patient peut entendre des voix commenter son comportement, se parler ou formuler des critiques et des insultes. Les délires et les hallucinations peuvent être extrêmement pénibles pour le patient. [ 65 ]
Les troubles de la pensée se caractérisent par une pensée désorganisée, un discours incohérent et sans but, et des changements constants de sujet. Les troubles du langage peuvent aller d'une légère désorganisation à l'incohérence et au manque de sens. Les comportements inappropriés peuvent inclure une stupidité enfantine, de l'agitation, une apparence et des manières inappropriées. La catatonie est une forme extrême de troubles du comportement qui peut inclure le maintien d'une posture rigide et une résistance persistante aux mouvements ou à une activité motrice spontanée sans but.
Les manifestations négatives (déficitaires) de la maladie se manifestent par un aplatissement affectif, une pauvreté du langage, une anhédonie et un manque de sociabilité. Avec un aplatissement affectif, le visage du patient apparaît hypomimétique, avec un contact visuel médiocre et une expressivité insuffisante. Le manque de sociabilité se manifeste par une diminution de la production vocale, des réponses monosyllabiques aux questions, créant une impression de vide intérieur. L'anhédonie peut refléter un manque d'intérêt pour l'activité et une augmentation des activités sans but. Le manque de sociabilité se manifeste par un manque d'intérêt pour les relations interpersonnelles. Les symptômes négatifs entraînent souvent une baisse de motivation et une diminution de la pertinence du comportement.
Les déficits cognitifs incluent des troubles de l'attention, du traitement du langage, de la mémoire de travail, de la pensée abstraite, de la résolution de problèmes et de la compréhension des interactions sociales. La pensée du patient peut devenir rigide, et sa capacité à résoudre des problèmes, à comprendre le point de vue d'autrui et à apprendre de ses expériences est réduite. Les symptômes de la schizophrénie altèrent généralement la capacité à fonctionner et interfèrent significativement avec le travail, les relations sociales et les soins personnels. Le chômage, l'isolement, les relations perturbées et une qualité de vie diminuée sont fréquents. La gravité des troubles cognitifs détermine en grande partie le degré d'invalidité globale.
Suicides
Français Les recherches suggèrent qu'au moins 5 à 13 % des patients atteints de schizophrénie meurent par suicide. [ 66 ] Le suicide est la principale cause de décès prématuré chez les personnes atteintes de schizophrénie, ce qui peut expliquer en partie pourquoi l'espérance de vie est réduite en moyenne de 10 ans chez les personnes atteintes de schizophrénie. Les patients atteints de schizophrénie paranoïaque, d'apparition tardive et de fonctionnement adéquat avant la maladie, qui ont le meilleur pronostic de guérison, sont également plus susceptibles de se suicider. Parce que ces patients conservent la capacité de deuil et de détresse, ils peuvent être plus susceptibles d'agir par désespoir en se basant sur une compréhension réaliste des conséquences de leur maladie.
Violence
La schizophrénie est un facteur de risque relativement mineur de comportement violent. Les menaces de violence et les accès d'agressivité mineurs sont beaucoup plus fréquents que les comportements réellement dangereux. Les patients les plus susceptibles de commettre des actes violents sont ceux qui abusent de drogues et d'alcool, qui souffrent de délires de persécution ou d'hallucinations commandées, et ceux qui ne suivent pas le traitement prescrit. Très rarement, des patients paranoïaques sévèrement déprimés et se sentant isolés attaqueront ou tueront ceux qu'ils perçoivent comme la seule source de leurs problèmes (par exemple, une figure d'autorité, une célébrité, leur conjoint). La plupart des patients atteints de schizophrénie ne seront jamais violents. Pour chaque personne atteinte de schizophrénie qui commet un homicide, 100 se suicident. [ 67 ] Les patients atteints de schizophrénie peuvent se présenter aux urgences avec des menaces de violence ou pour obtenir de la nourriture, un abri et les soins nécessaires.
Étapes
Types de progression de la maladie:
- Schizophrénie continuellement progressive, c'est-à-dire chronique;
- Schizophrénie paroxystique, qui à son tour a des sous-types
- En forme de fourrure (paroxystique - progressif);
- Récurrent (périodique).
Stades de la schizophrénie:
- Initialement, elle débute généralement par une asthénie, une apathie et se manifeste par une dépression profonde, une psychose, un délire et une hypomanie.
- Manifestation. Les symptômes s'intensifient, le tableau clinique se fige et devient fixe.
- Stade final. Les symptômes sont généralement déficitaires et le tableau clinique se fige.
Le degré de vitesse (progressivité) du développement de la maladie:
- Schizophrénie maligne (à progression rapide);
- Schizophrénie paranoïaque (modérément progressive);
- Forme à évolution lente (faiblement progressive).
Formes
Cinq formes de schizophrénie ont été décrites: paranoïaque, désorganisée, catatonique, résiduelle et indifférenciée. La schizophrénie paranoïaque se caractérise par des délires et des hallucinations auditives, avec un fonctionnement cognitif et affectif intact. La schizophrénie désorganisée se caractérise par une désorganisation du discours et du comportement, et un affect aplati ou inapproprié. Dans la schizophrénie catatonique, les symptômes physiques prédominent, incluant soit l'immobilité, soit une activité motrice excessive et l'adoption de postures bizarres. Dans la schizophrénie indifférenciée, les symptômes sont mixtes. Dans la schizophrénie résiduelle, il existe une preuve anamnestique claire de schizophrénie avec des symptômes plus prononcés, suivis d'une longue période de symptômes négatifs modérément exprimés.
Certains experts, au contraire, classent la schizophrénie en sous-types déficitaire et non déficitaire, selon la présence et la gravité de symptômes négatifs, tels qu'un affect aplati, une motivation insuffisante et une diminution de l'orientation vers un but. Les patients présentant un sous-type déficitaire sont dominés par des symptômes négatifs, sans tenir compte d'autres facteurs (dépression, anxiété, stimulation environnementale insuffisante, effets secondaires des médicaments). Les patients présentant un sous-type non déficitaire peuvent présenter des délires, des hallucinations et des troubles de la pensée, mais ils ne présentent pratiquement aucun symptôme négatif.
Diagnostics schizophrénies
Il n'existe pas de tests spécifiques pour diagnostiquer la schizophrénie. Le diagnostic repose sur une évaluation complète des antécédents, des symptômes et des signes du patient. [ 76 ] Des informations provenant de sources supplémentaires telles que la famille, les amis, les enseignants et les collègues sont souvent utiles. Selon le Manuel diagnostique et statistique des troubles mentaux, quatrième édition (DSM-IV), le diagnostic nécessite deux symptômes caractéristiques ou plus (délires, hallucinations, discours désorganisé, comportement désorganisé, symptômes négatifs) présents pendant une partie significative du temps au cours d'un mois, les symptômes prodromiques de la maladie ou les microsymptômes avec des déficiences sociales, professionnelles et de soins personnels doivent être évidents pendant une période de 6 mois, dont 1 mois de symptômes manifestes.
Une psychose due à d'autres pathologies ou à une toxicomanie doit être exclue par l'examen des antécédents médicaux du patient et par des examens, notamment de laboratoire et de neuro-imagerie. Bien que des anomalies cérébrales structurelles soient observées chez certains patients schizophrènes, elles ne sont pas suffisamment spécifiques pour poser un diagnostic.
D'autres troubles mentaux présentant des symptômes similaires incluent certains troubles apparentés à la schizophrénie: trouble psychotique transitoire, trouble schizophréniforme, trouble schizo-affectif et trouble délirant. De plus, les troubles de l'humeur peuvent provoquer une psychose chez certaines personnes. Certains troubles de la personnalité (notamment schizoïde) présentent des symptômes similaires à ceux de la schizophrénie, bien qu'ils soient généralement plus légers et non psychotiques.
Lorsqu'une psychose se développe, la première étape consiste à en déterminer la cause. Si celle-ci est connue, le traitement et la prévention peuvent être plus précis. Un diagnostic précis est essentiel à une thérapie efficace, comme le montrent les symptômes délirants, qui peuvent être une manifestation non seulement de la schizophrénie, mais aussi de l'épilepsie temporale, de la dépendance aux amphétamines et de la phase maniaque du trouble affectif. Chacun de ces cas nécessite un traitement spécifique.
Diagnostic différentiel
L'algorithme de diagnostic différentiel de la schizophrénie est disponible dans la 4e révision du Manuel diagnostique et statistique des troubles mentaux de l'Association américaine de psychiatrie (DSM-IV). Selon cet algorithme, chez un patient souffrant de psychose, les maladies somatiques et la toxicomanie doivent être exclues en premier lieu. Il convient ensuite de déterminer si les symptômes sont causés par un trouble affectif. Dans le cas contraire, un diagnostic de schizophrénie ou de trouble schizotypique est posé, selon le tableau clinique. Bien que le traitement des troubles psychotiques d'origines diverses ait ses propres caractéristiques, les neuroleptiques sont généralement utilisés dans tous les cas.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Qui contacter?
Traitement schizophrénies
La schizophrénie est incontestablement une affection nécessitant une prise en charge psychiatrique. Dans ce cas, il n'est absolument pas nécessaire qu'il existe un lien direct entre les expériences psychotiques et le crime commis. Il suffit que le sujet soit malade. En général, comme le confirme la pratique, si le crime n'est pas associé à des symptômes psychotiques positifs, il est associé à une dégradation de la personnalité du patient due à la maladie. Parallèlement, il est bien sûr possible de rencontrer des personnes dont le crime fait partie intégrante de leur vie criminelle et qui, par hasard, sont atteintes de schizophrénie. Cependant, en général, les personnes nécessitant actuellement un traitement psychiatrique devraient se voir proposer un tel traitement. Ce n'est pas toujours le cas, notamment en l'absence de services hospitaliers satisfaisants. Si, d'une part, le sujet commet un crime alors qu'il est en rémission complète, et que cela fait partie de sa « carrière criminelle », il est alors responsable de ses actes. La schizophrénie peut être si grave que le sujet peut être déclaré inapte à participer au procès. Cette maladie est à la base d’une responsabilité réduite dans les cas de meurtre et peut être la base de l’application des règles MacNaughten.
Le délai entre l'apparition des symptômes psychotiques et le début du traitement est corrélé à la rapidité de la réponse thérapeutique initiale, à sa qualité et à la gravité des symptômes négatifs. Un traitement précoce permet généralement une réponse plus rapide et plus complète. En l'absence de traitement dès le premier épisode, 70 à 80 % des patients développeront un épisode ultérieur dans les 12 mois. L'utilisation prolongée d'antipsychotiques peut réduire le taux de rechute d'environ 30 % sur un an.
Les principaux objectifs du traitement sont de réduire la gravité des symptômes psychotiques, de prévenir leur exacerbation et les troubles fonctionnels qui en découlent, et d'aider le patient à fonctionner au mieux de ses capacités. Les antipsychotiques, la réadaptation en milieu communautaire et la psychothérapie constituent les principaux éléments du traitement. La schizophrénie étant une maladie chronique et récurrente, l'apprentissage de l'autonomie est un objectif important de la thérapie.
En fonction de leur affinité pour des récepteurs spécifiques de neurotransmetteurs et de leur activité, les médicaments sont classés en antipsychotiques classiques (neuroleptiques) et antipsychotiques de deuxième génération (ADG). Les ADG peuvent présenter certains avantages, notamment une efficacité légèrement supérieure (bien que ces avantages soient controversés pour certains ADG) et une probabilité réduite de troubles hyperkinétiques et d'autres effets secondaires.
Traitement de la schizophrénie avec des antipsychotiques traditionnels
Le mécanisme d'action de ces médicaments repose principalement sur le blocage des récepteurs dopaminergiques D2 ( antagonistes de la dopamine-2). Les antipsychotiques traditionnels se divisent en antipsychotiques de forte puissance, de puissance intermédiaire et de faible puissance. Les antipsychotiques de forte puissance ont une affinité plus élevée pour les récepteurs dopaminergiques et une affinité plus faible pour les récepteurs adrénergiques et muscariniques. Les antipsychotiques de faible puissance, rarement utilisés, ont une affinité plus faible pour les récepteurs dopaminergiques et une affinité relativement plus élevée pour les récepteurs adrénergiques, muscariniques et histaminiques. Les différents médicaments sont disponibles sous forme de comprimés, de liquides, d'injections intramusculaires à courte et longue durée d'action. Le choix du médicament repose principalement sur le profil d'effets secondaires, la voie d'administration souhaitée et la réponse antérieure du patient au médicament.[ 91 ]
Antipsychotiques traditionnels
Classe |
Préparation (limites) |
Dose quotidienne |
Dose moyenne |
Commentaires |
Phénothiazines aliphatiques |
Chlorpromazine |
30-800 |
400 mg par voie orale au coucher |
Prototype de médicaments à faible activité. Également disponible en suppositoires rectaux. |
Pipéridine |
Thioridazine |
150-800 |
400 mg par voie orale au coucher |
Le seul médicament dont la dose maximale absolue est de 800 mg/jour. À fortes doses, il provoque une rétinopathie pigmentaire et possède un effet anticholinergique prononcé. Des mises en garde supplémentaires sont incluses dans la notice en raison de l'allongement de l'intervalle QTk. |
Dibenzoxazépines |
Loxapine |
20-250 |
60 mg par voie orale au coucher |
A une affinité pour les récepteurs de la dopamine D et de la sérotonine 5HT |
Dihydroindolones |
Molindon |
15-225 |
60 mg par voie orale au coucher |
Peut entraîner une perte de poids |
Thioxanthènes |
Thiothixène |
8-60 |
10 mg par voie orale au coucher |
Forte incidence d'akathisie |
Butyrophénones |
Halopéridol |
1-15 |
4 mg par voie orale au coucher |
Un prototype de médicament à haute puissance est disponible: le décanoate d'halopéridol (dépôt intramusculaire). L'akathisie est fréquente. |
Diphénylbutylpyridines |
Pimozide |
1-10 |
3 mg par voie orale au coucher |
Approuvé uniquement pour le syndrome de Gilles de la Tourette |
Pipérazine |
Trifluopérazine Fluphénazine Perphénazine 2 ' 3 |
2-40 0,5-40 12-64 |
10 mg par voie orale au coucher 7,5 mg par voie orale au coucher 16 mg par voie orale au coucher |
Il existe également du décanoate de fluphénazine et de l'énanthate de fluphénazine, qui sont des formes dépôt (il n'y a pas d'équivalents de dose). |
QTk - 07" intervalle corrigé pour la fréquence cardiaque.
1 Les recommandations actuelles pour initier un traitement antipsychotique classique sont de commencer par la dose la plus faible et d'augmenter progressivement jusqu'à la dose requise; une augmentation rapide de la dose est recommandée. Rien ne prouve qu'une augmentation rapide de la dose soit plus efficace. Des formulations IM sont disponibles pour le traitement aigu.
Les antipsychotiques conventionnels entraînent des effets secondaires graves, notamment sédation, confusion, dystonie ou rigidité musculaire, tremblements, augmentation du taux de prolactine et prise de poids (pour traiter les effets secondaires). L'akathisie (agitation motrice) est particulièrement gênante et peut entraîner une mauvaise observance. Ces médicaments peuvent également provoquer une dyskinésie tardive, un trouble du mouvement involontaire le plus souvent caractérisé par un plissement des lèvres et de la langue et/ou une sensation de torsion des bras ou des jambes. L'incidence de la dyskinésie tardive est d'environ 5 % par an de traitement chez les patients sous antipsychotiques conventionnels. Dans environ 2 % des cas, la dyskinésie tardive est sévèrement défigurante. Chez certains patients, elle persiste indéfiniment, même après l'arrêt du traitement.
Deux antipsychotiques traditionnels et un antipsychotique sont disponibles sous forme de préparations à action prolongée. Ces préparations permettent d'éviter les incompatibilités médicamenteuses. Elles peuvent également aider les patients qui, en raison d'une désorganisation, d'une indifférence ou d'une aversion pour la maladie, ne peuvent pas prendre leurs médicaments par voie orale quotidiennement.
Antipsychotiques à effet retard
Préparation 1 |
Dosage |
Il est temps d'atteindre le pic 2 |
Décanoate de fluphénazine |
12,5 à 50 mg toutes les 2 à 4 semaines |
1 jour |
Énanthate de fluphénazine |
12,5 à 50 mg toutes les 1 à 2 semaines |
2 jours |
Décanoate d'halopéridol |
25 à 150 mg tous les 28 jours (éventuellement toutes les 3 à 5 semaines) |
7 jours |
Microsphères de rispéridone S |
25 à 50 mg toutes les 2 semaines |
35 jours |
1 Administré par voie intramusculaire en utilisant la technique Z-track.
2 Temps pour atteindre le niveau maximal après une dose unique.
Étant donné le délai de trois semaines entre la première injection et l'obtention d'une concentration sanguine adéquate, le patient doit poursuivre le traitement antipsychotique oral pendant trois semaines après la première injection. Il est recommandé d'évaluer la tolérance avant d'instaurer un traitement par rispéridone orale.
La clozapine est le seul ASG dont l'efficacité a été démontrée chez environ 50 % des patients résistants aux antipsychotiques traditionnels. La clozapine réduit les symptômes, n'entraîne pratiquement aucun effet secondaire moteur et présente un risque minime de dyskinésie tardive, mais entraîne d'autres effets indésirables tels que sédation, hypotension, tachycardie, prise de poids, diabète de type 2 et hypersalivation. La clozapine peut également provoquer des convulsions, cet effet étant dose-dépendant. L'effet secondaire le plus grave est l'agranulocytose, qui peut survenir chez environ 1 % des patients. Par conséquent, une surveillance fréquente de la numération leucocytaire est nécessaire, et la clozapine est généralement utilisée comme médicament d'appoint chez les patients qui ne répondent pas adéquatement aux autres médicaments. [ 92 ], [ 93 ]
Les nouveaux ASG présentent de nombreux avantages de la clozapine, sans le risque d'agranulocytose, et sont généralement préférés aux antipsychotiques traditionnels pour le traitement des épisodes aigus et la prévention des exacerbations. Leur efficacité est très similaire, mais leurs effets secondaires sont différents. Le choix du médicament repose donc sur la sensibilité individuelle et d'autres caractéristiques du médicament. Par exemple, l'olanzapine, qui présente un risque relativement élevé chez les patients recevant un traitement d'entretien au long cours, doit être évaluée au moins tous les six mois. Des outils d'évaluation tels que l'échelle des mouvements involontaires anormaux peuvent être utilisés. Le syndrome malin des neuroleptiques est un effet indésirable rare, mais potentiellement mortel, caractérisé par une rigidité musculaire, de la fièvre, une instabilité autonome et une élévation de la créatinine phosphokinase.
Environ 30 % des patients atteints de schizophrénie ne répondent pas aux antipsychotiques traditionnels. Dans ces cas, la clozapine, un antipsychotique de deuxième génération, pourrait être efficace.
Traitement de la schizophrénie avec des antipsychotiques de deuxième génération
Les antipsychotiques de deuxième génération agissent en bloquant les récepteurs de la dopamine et de la sérotonine (antagonistes des récepteurs sérotonine-dopamine). Les ASG réduisent généralement les symptômes positifs; peuvent réduire les symptômes négatifs davantage que les antipsychotiques traditionnels (bien que ces différences soient controversées); peuvent entraîner moins de troubles cognitifs; sont moins susceptibles de provoquer des effets secondaires extrapyramidaux (moteurs); présentent un risque plus faible de développer une dyskinésie tardive; certains ASG n'entraînent pas ou n'entraînent qu'une légère augmentation du taux de prolactine.
Échelle des mouvements involontaires pathologiques
- Observez la démarche du patient sur le chemin du cabinet.
- Demandez au patient de retirer son chewing-gum ou ses prothèses dentaires s’ils causent des problèmes.
- Déterminez si le patient est conscient de certains mouvements.
- Demandez au patient de s'asseoir sur une chaise ferme sans accoudoirs, les mains sur les genoux, les jambes légèrement écartées et les pieds à plat au sol. Pendant toute la durée de l'examen, observez l'ensemble du corps du patient afin d'évaluer ses mouvements.
- Demandez au patient de s’asseoir avec les bras pendants sans soutien au-dessus de ses genoux.
- Demandez au patient d'ouvrir la bouche deux fois. Observez les mouvements de la langue.
- Demandez au patient de tirer la langue deux fois.
- Demandez au patient de tapoter les autres doigts de la main avec son pouce pendant 15 secondes. Observez son visage et ses jambes.
- Demandez au patient de se tenir debout, les bras tendus vers l’avant.
Évaluez chaque élément sur une échelle de 0 à 4, selon le degré d'augmentation de la gravité. 0: aucun; 1: minime, peut être la limite extrême de la norme; 2: léger; 3: modéré; 4: grave. Si les mouvements ne sont observés qu'après activation, ils doivent être notés 1 point de moins que ceux qui apparaissent spontanément.
Mouvements faciaux et oraux |
Expressions faciales Lèvres et zone péribuccale Mâchoires Langue |
Mouvements des membres |
Mains Jambes |
Mouvements du torse |
Cou, épaules, hanches |
Conclusion générale |
Gravité des mouvements pathologiques Échec dû aux mouvements pathologiques Conscience du patient des mouvements anormaux (0 - pas conscient; 4 - détresse grave) |
Adapté de: Manuel d'évaluation de l'ECDEU pour la psychopharmacologie par W. Guy. Copyright 1976 par le ministère américain de la Santé, de l'Éducation et du Bien-être.
La prise de poids, l'hyperlipidémie et le risque accru de diabète de type 2 sont les principaux effets indésirables des IEC. Par conséquent, avant d'instaurer un traitement par IEC, tous les patients doivent bénéficier d'un dépistage des facteurs de risque, notamment les antécédents personnels et familiaux de diabète, le poids, le tour de taille, la tension artérielle, la glycémie à jeun et le profil lipidique. Les patients et leurs familles doivent être informés des signes et symptômes du diabète (polyurie, polydipsie, perte de poids), y compris de l'acidocétose diabétique (nausées, vomissements, déshydratation, respiration rapide, vision trouble). De plus, tous les patients débutant un traitement par IEC doivent bénéficier de conseils nutritionnels et d'activité physique. Tous les patients traités par antipsychotiques doivent faire l'objet d'une surveillance périodique du poids, de l'indice de masse corporelle (IMC) et de la glycémie à jeun, et doivent être orientés vers un bilan spécifique en cas d'hyperlipidémie ou de diabète de type 2. Le syndrome malin des neuroleptiques a été associé à la quasi-totalité des antipsychotiques, y compris les neuroleptiques récemment commercialisés.[ 94 ]
Antipsychotiques de deuxième génération 1
FILLE |
Préparation |
Limites de dose |
Dose moyenne pour un adulte |
Commentaires |
Dibenzodiazépines |
Clozapine |
150-450 mg par voie orale 2 fois par jour |
400 mg par voie orale au coucher |
Premier AAS à démontrer son efficacité chez les patients résistants aux traitements. Nécessite une surveillance fréquente de la numération leucocytaire en raison du risque d'agranulocytose; risque accru de convulsions et de prise de poids. |
Benzoxazoles |
Rispéridone |
4 à 10 mg par voie orale avant le coucher |
4 mg par voie orale au coucher |
Peut provoquer des symptômes extrapyramidaux à des doses > 6 mg; augmentation dose-dépendante des taux de prolactine; le seul AAS avec une forme injectable à action prolongée |
Thiénobenzodiazépines |
Olanzapine |
10 à 20 mg par voie orale avant |
15 mg par voie orale au coucher |
La somnolence, la prise de poids et les étourdissements sont les effets secondaires les plus courants. |
Dibenzothiazépines |
Quétiapine |
150-375 mg par voie orale 2 fois par jour |
200 mg par voie orale 2 fois par jour |
Sa faible puissance permet une large gamme de dosages; aucun effet anticholinergique. Une titration posologique est nécessaire en raison du blocage des récepteurs α; une administration biquotidienne est nécessaire. |
Benzisothiazolylpipérazines |
Ziprasidone |
40 à 80 mg par voie orale 2 fois par jour |
80 mg par voie orale 2 fois par jour |
Inhibe la recapture de la sérotonine et de la noradrénaline et pourrait avoir des propriétés antidépressives. Demi-vie la plus courte des nouveaux médicaments; nécessite une administration biquotidienne avec de la nourriture. Pour les affections aiguës, une forme intramusculaire est disponible. Faible tendance à la prise de poids. |
Dihydrocarostyrile |
Aripiprazole |
10 à 30 mg par voie orale avant |
15 mg par voie orale au coucher |
Agoniste partiel des récepteurs de la dopamine-2, faible tendance à la prise de poids |
Les APVP sont des antipsychotiques de deuxième génération.
1 Une surveillance de la prise de poids et du développement du diabète de type 2 est recommandée pour cette classe d’antipsychotiques.
Tous les antipsychotiques de deuxième génération sont associés à une mortalité accrue chez les patients âgés atteints de démence.
Le traitement de la schizophrénie par des neuroleptiques atypiques a commencé presque simultanément avec le début de la prescription de neuroleptiques typiques aux patients atteints de schizophrénie.
Services de réadaptation et de soutien social
Les programmes de formation aux compétences psychosociales et de réadaptation professionnelle aident de nombreux patients à travailler, à faire leurs courses, à prendre soin d'eux-mêmes, à gérer leur foyer, à s'entendre avec les autres et à collaborer avec des professionnels de la santé mentale. Le maintien dans l'emploi peut être particulièrement précieux lorsque le patient est placé dans un environnement de travail compétitif et qu'un mentor en milieu de travail facilite son adaptation. Au fil du temps, le mentor en milieu de travail ne sert que de support pour la prise de décision ou la communication avec les employeurs.
Les services de soutien de proximité permettent à de nombreuses personnes atteintes de schizophrénie de vivre au sein de la communauté. Bien que la plupart des patients puissent vivre de manière autonome, certains nécessitent un hébergement supervisé, où du personnel est présent pour garantir l'observance du traitement. Les programmes offrent des niveaux de supervision progressifs dans divers cadres, allant d'une assistance 24h/24 à des visites à domicile périodiques. Ces programmes contribuent à garantir l'autonomie des patients, tout en fournissant des soins médicaux appropriés réduisant le risque de rechutes et le recours à l'hospitalisation. Les programmes de traitement de proximité fonctionnent au domicile du patient ou dans un autre lieu et présentent un ratio personnel/patients élevé; les équipes soignantes assurent directement la plupart, voire la totalité, des soins nécessaires.
Lors d'exacerbations sévères, une hospitalisation ou une intervention de crise en milieu hospitalier peut être nécessaire, ainsi qu'une hospitalisation d'office si le patient représente un danger pour lui-même ou pour autrui. Malgré l'amélioration des services de réadaptation et des services sociaux, un petit nombre de patients, notamment ceux présentant des déficits cognitifs sévères et résistants aux traitements, nécessitent une hospitalisation de longue durée ou d'autres soins de soutien.
Psychothérapie
Les modèles actuels de psychothérapie de la schizophrénie, largement tempérés par des efforts passés décevants, sont plus modestes et pragmatiques dans leurs objectifs et sont considérés comme faisant partie d'un traitement global axé sur les interventions pharmacologiques. [ 95 ] L'objectif de la psychothérapie est de développer une relation intégrée entre le patient, sa famille et son médecin afin que le patient puisse apprendre à comprendre et à gérer sa maladie, à prendre ses médicaments comme prescrit et à gérer le stress plus efficacement. Bien qu'une approche courante consiste à combiner la psychothérapie individuelle avec la médication, il existe peu de directives pratiques à ce sujet. La psychothérapie la plus efficace est celle qui commence par répondre aux besoins sociaux fondamentaux du patient, fournit un soutien et une éducation sur la nature de la maladie, favorise le fonctionnement adaptatif et est basée sur l'empathie et une compréhension dynamique appropriée de la schizophrénie. De nombreux patients ont besoin d'un soutien psychologique empathique pour s'adapter au fait que la maladie est souvent un trouble à vie qui peut limiter considérablement le fonctionnement.
Pour les patients vivant avec leur famille, les interventions psychoéducatives familiales peuvent réduire les taux de rechute. Des groupes de soutien et de défense des droits, comme l'Alliance nationale pour les malades mentaux, sont souvent utiles aux familles.
Plus d'informations sur le traitement
Prévoir
Au cours des cinq premières années suivant le début de la maladie, le fonctionnement peut être altéré, les compétences sociales et professionnelles peuvent décliner, et la négligence des soins personnels peut progressivement augmenter. Les symptômes négatifs peuvent s'aggraver et les fonctions cognitives peuvent décliner. Par la suite, les déficiences atteignent un plateau. Certaines données suggèrent que la gravité de la maladie peut diminuer avec l'âge, en particulier chez les femmes. Des troubles hyperkinétiques peuvent se développer chez les patients présentant des symptômes négatifs sévères et un dysfonctionnement cognitif, même en l'absence d'antipsychotiques.
Le pronostic varie selon la forme de schizophrénie. Les patients atteints de schizophrénie paranoïaque présentent un handicap moindre et répondent mieux au traitement. Les patients atteints de schizophrénie déficitaire présentent généralement un handicap plus important, un pronostic plus sombre et une plus grande résistance au traitement.
La schizophrénie peut être associée à d'autres troubles mentaux. [ 96 ] Si elle est associée à des symptômes obsessionnels compulsifs, le pronostic est particulièrement sombre; si elle est associée à des symptômes de trouble de la personnalité limite, le pronostic est meilleur. Environ 80 % des personnes atteintes de schizophrénie connaissent un ou plusieurs épisodes de dépression majeure à un moment donné de leur vie.
Au cours de la première année suivant le diagnostic, le pronostic est étroitement lié à l'observance stricte du traitement psychotrope prescrit. Globalement, un tiers des patients obtiennent une amélioration significative et durable; un tiers présente une certaine amélioration, mais présente des exacerbations périodiques et une altération résiduelle; un tiers présente des symptômes sévères et persistants. Seuls 15 % des patients retrouvent pleinement leur niveau de fonctionnement antérieur à la maladie. Les facteurs associés à un bon pronostic comprennent un bon fonctionnement antérieur à la maladie (p. ex., bons résultats scolaires, réussite professionnelle), une apparition tardive et/ou brutale de la maladie, des antécédents familiaux de troubles de l'humeur autres que la schizophrénie, une déficience cognitive minime, des symptômes négatifs légers et une forme paranoïaque ou non déficitaire. Les facteurs associés à un mauvais pronostic comprennent un âge précoce d'apparition, un fonctionnement pré-maladie médiocre, des antécédents familiaux de schizophrénie et un sous-type désorganisé ou déficitaire avec de multiples symptômes négatifs. Les hommes ont de moins bons résultats que les femmes; les femmes répondent mieux au traitement antipsychotique.
L'abus d'alcool et de drogues constitue un problème majeur chez environ 50 % des personnes atteintes de schizophrénie. Des données anecdotiques suggèrent que le cannabis et d'autres hallucinogènes peuvent être extrêmement destructeurs chez les personnes atteintes de schizophrénie et devraient être déconseillés. La consommation concomitante de substances est un facteur prédictif important de mauvais pronostic et peut entraîner une non-observance du traitement, des rechutes, des hospitalisations fréquentes, une diminution du fonctionnement et une perte de soutien social, voire l'itinérance.

